Søvnløshet, også kalt insomni, er en veldig alminnelig tilstand. Den kjennetegnes av innsovningsvansker, mange eller lange oppvåkninger i løpet av natten og søvnighet eller trøtthet om dagen som resultat av dette. Tilstanden er særlig utbredt hos eldre samt i forbindelse med en lang rekke medisinske og psykiske sykdommer og overgangsalder.
Det er behandlingsmessig relevant å få en profesjonell vurdering av om det er snakk om kort- eller langvarig insomni og om denne er primær eller sekundør.
Medisinsk behandling er et et alternativ for plutselige og kortvarige søvnproblemer i korte perioder på opp til 3 uker.
Det finnes effektiv behandling også for langvarig, kronisk søvnløshet i form av kognitiv atferdsterapi for insomni (KAT-I), som i forskning har vist at medfører betydelig bedring av symptomene eller at man ikke lengre lider av søvnløshet hos 80 % i løpet av 5 sesjoner.
Dessverre er tilgangen til KAT-I begrenset, fordi kjennskapen til og kompetansen i utøvelsen av behandlingen er lite utbredt. De fleste søvnløse mottar derfor ikke behandling eller behandlingen er begrenset til medisin.
De fleste har søvnproblemer fra tid til annen og langt de fleste har nok hatt en og annen natt der de bare ikke har kunnet sovne. Disse normale søvnvanskene er ikke nok til å kunne få diagnosen insomni.
De diagnostiske kriteriene for insomni krever at nattesøvnen er forstyrret ved minimum en av følgende symptomer:
I tillegg skal disse søvnproblemene være (1) til stede på tross av at man har tilstrekkelig muligheter og omgivelser til å sove, (2) tilstrekkelige til å føre til ubehag eller svekket funksjon i hverdagen på dagtid, og 3) til stede minst 3 dager hver uke og ha vart i minst 1 måned.
Det er i tillegg vanlig å skille mellom primær og sekundær insomni. Sekundær insomni er, alle former for insomni, der søvnvanskene opptrer som en del av, og dermed altså "sekundært til", en annen primær tilstand.
Primær insomni er når søvnproblemene ikke er direkte forårsaket av en annen sykdom. De formelle diagnostiske kravene for å vurdere dette er at symptomene ikke utelukkende opptrer i sammenheng med en annen søvnlidelse (f.eks. søvngjengeri, snorking, søvnapnø, natteskrekk eller mareritt), en psykisk lidelse (f.eks. angst, depresjon, PTSD eller OCD) eller at symptomene er direkte følger av en medisinsk lidelse, medisinsk behandling, eller effekten av rusmidler.
Nyere forskning har vist at skillet mellom primær og sekundær insomni ikke er så kategorisk som man tidligere trodde. Blant annet for angstlidelser og depressive lidelser har det vist seg at de psykiske lidelsene både kan være en årsak til og en konsekvens av søvnløshet i tillegg til at de også kan ha en gjensidig forverrende effekt på hverandre. Det har også vist seg ofte å ha en effekt på den primære lidelsen, hvis man først behandler den sekundære insomnien.
Likevel er det fortsatt slik at det er vesentlig å ha dette skillet, fordi det i mange tilfeller er mest effektivt å behandle den primære lidelsen først.
Søvnløshet er ofte langvarig og påvirker de sider ved menneskelig funksjon og livsglede på dagtid og forårsaker oftest stor frustrasjon. Tilstanden er forbundet med vesentlig nedsettelse av livskvalitet på de fleste områder, inkludert følelsesmessig, sosialt, arbeidsmessig, opplevelse av fysisk og mentalt overskudd og frihet fra smerter. For mange skyldes dette at de om dagen sliter med søvnighet, manglende overskudd og trøtthet, irritasjon, hukommelses- og konsentrasjonsvansker, og at de kortvarig dupper av uten å ville det (microsleeps).
For mange er dette så plagsomt at de velger bort sosiale aktiviter og fritidsaktiviteter og isolerer seg i større grad. Mange opplever også at de ikke klarer å prestere på jobb og i utdannelse på samme måte som før. Denne subjektive opplevelsen er også bekreftet i diverse studier, som har funnet en betydelig økning i sykefravær, svekket konsentrasjon og vansker med å utføre arbeidsoppgaver med redusert produktivitet som følge.
I studier både av den allmenne befolkningen og av psykiatriske pasienter har man sett en høy forekomst av samtidige psykiatriske lidelser. Blant de som opplever søvnen sin som god har omkring 1/6 psykiatriske lidelser, motsatt 40 % blant søvnløse.
Tidligere var den utbredt oppfattelse av at søvnvanskene utvikler seg etter de psykiske lidelsene, men nyere studier har vist at det motsatte sannsynligvis oftere er tilfellet. Dette mønsteret ses spesielt ofte for dem med depressive lidelser, og da også i forbindelse med tilbakefall til depresjon. Angstlidelser ser her ut til å være et unntak, idet både angstdebut og tilbakefall oftest kommer før søvnproblemene.
Det er også interessant å bite seg merke i at blant depressive med søvnproblemer er det funnet en lang bedre effekt av antidepressiva og langt mindre risiko for tilbakefall hos dem som får forbedret søvnen enn for dem som opplever fortsatt søvnløshet.
Den største direkte helserisikoen kommer fra en vesentlig økt risiko for ulykker. Personer med søvnløshet har 2,5 til 4,5 så stor risiko for å komme ut for en ulykke sammenlignet med befolkningen generelt, ofte på grunn av at de sovner eller er ukonsentrerte.
I jobber der risikoen for ulykker i utgangspunktet er særlig høy er søvnløse enda mer utsatt. En fransk studie fant for eksempel at 8 % av søvnløse industriarbeidere i gjennomsnitt hadde hatt en ulykke på jobben i løpet av det siste året, mens bare 1 % av andre hadde opplevd det samme.
Hyppigheten av søvnproblemer og søvnløshet varierer i stor grad med hvilke forskningskriterier man anvender, hvordan undersøkelsene er utført og hvilke grupper man undersøker.
I store spørreskjemaundersøkelser i den generelle befolkningen ligger antallet som oppgir å ha ett eller flere av symptomene på insomni ganske stabilt på 30 % på tvers av landegrensene i vestlige land. Å slite med søvnen en periode er altså veldig vanlig.
Men når undersøkelsene i tillegg krever at man skal oppleve gener på dagtid i mer enn 1 måned, minimum 3 ganger om uken og at det skal ha skjedd når muligheten til å sove var til stede, reduseres andelen av befolkningen oftest til rundt 10 %.
Av disse 10 prosentene faller som regel omkring 40 % fra når man i tillegg benytter seg av de diagnostiske kravene for utelukkende å identifisere de som lider av primær insomni, altså søvnløshet som ikke er en følge av andre problemstillinger.
De fleste forskere er derfor enige om at ca. 6 % av befolkningen til enhver tid lider av den primære formen for insomni.
Det er også klart at risikoen for søvnproblemer ikke er likt fordelt, med kvinner og eldre som de mest utsatte. Hos kvinner er denne risikoen særlig stor i i perioden omkring begynnelsen av menstruasjon og overgangsalder. Natt- og skiftarbeidere har også vesentlig forhøyet risiko for å utvikle lidelsen.
Det er generell enighet om at nedarvede biologiske faktorer spiller en viktig rolle for den grunnleggende, eller predisponerende, risikoen for å utvikle søvnløshet. Iblant disse er en tendens til kroppslig overaktivering (forhøyet metabolisme og kortisolnivå), hyperreaktivitet (forhøyet kroppslig aktivering i forbindelse med negative følelsesmessige tilstander) og et mer sårbart søvnsystem.
Man kan også utsettes for risiko fra psykologiske faktorer, som også delvist deler genetisk opphav med de biologiske faktorene. Disse inkluderer en tendens til å ha flere og mer langvarige negative følelsesmessige reaksjoner (negativ affektivitet) og tendens til overdreven grubling og bekymring.
Noe risiko oppstår også i samspill med personer man bor sammen med, f.eks. i form avvikende søvnmønster fra den man deler seng med eller at man må tilpasse søvn i forbindelse med ansvar for barn. I tillegg er nattarbeid, skiftarbeid, kvinnelig kjønn og økende alder betydelige predisponerende faktorer.
Selve insomnien debuterer oftest i sammenheng med en ytre eller inde stressbelastning, ofte i form av belastende livshendelser, eller medisinske eller psykiske lidelser. I denne akutte situasjonen oppleves ofte søvnløsheten som en ekstra og uhåndterlig belastning.
Denne søkes derfor som regel avhjulpet ved å øke muligheten for søvn ved å legge seg tidligere, stå senere opp eller å sove i løpet av dagen. Andre hyppig forekommende strategier er å avlyse aktiviteter, forsøke å slappe av i sengen med bok eller film, eller bare å ligge mer i sengen i håp om å sovne eller å få slappet av. Som regel er formålet med disse strategiene å forsøke å innhente tapt søvn, å forsikre seg om at man får sovet nok om natten og å unngå negative sosiale konsekvenser av at man er trøtt på dagtid.
Problemet med strategiene er at de på den ene siden fører til en forstyrrelse av stimulus kontroll og på den andre et misforhold mellom søvnmulighetene og ens faktiske søvnpotensial.
Misforholdet oppstår, fordi søvn vi tidligere har gått glipp av i alle hovedsak er tapt for alltid. Dette skjer fordi søvnsystemet vårt er konstruert slik at søvnpotensiale bare i liten grad kan overføres fra en natt til neste. Dessuten har det stor betydning når på døgnet vi forsøker å sove, fordi den biologiske klokken vår, de cirkadiske rytmene, gjør oss mer våkne når vi kommet til tider på døgnet der vi pleier å være våkne.
Stimulus kontroll på sin side handler beskriver styrken i forbindelsen mellom sovesituasjonen og den innlærte responsen søvnigheten. Gode sovere opplever at de blir søvnige med en gang de legger seg i sengen og at de så automatisk glir inn i søvnen. Søvnløse på opplever motsatt at de ofte er søvnige når de går og legger seg, men blir mer våkne, blir urolige, anspente eller opplever forskjellige forstyrrende ytre eller indre stimuli. Disse fenomenene er alle tegn på dårlig stimulus kontroll, altså at stimuliene i sovestituasjonen ikke lengre er assosiert med søvnighet, men med økt kroppslig og kognitiv aktivering.
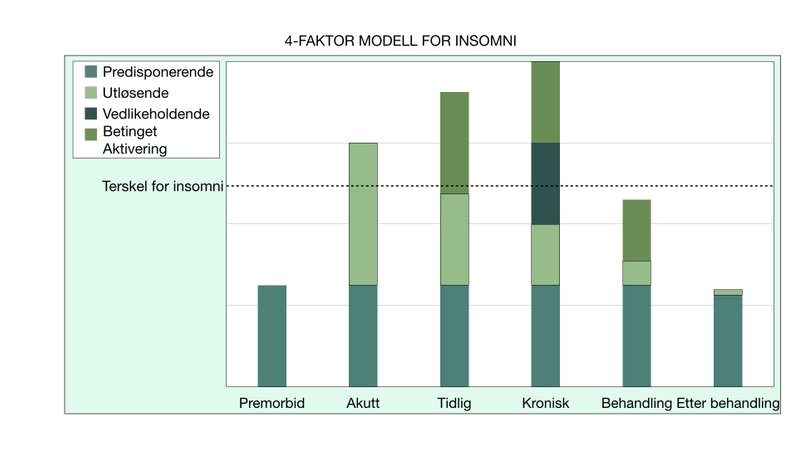
Spielmans modell for utvikling av insomni fra 1982 viser en forståelse av utviklingen av søvnløshet den premorbide fasen (før lidelsen), via den akutte og tidlige fasen og til den kroniske. Spielmans modell refereres ofte til som 3-P-modellen, fordi de predisponerende, utløsende og vedlikeholdende faktorene som modellen dekker over, kalles Predisposing, Precipitating og Perpetuating på engelsk.
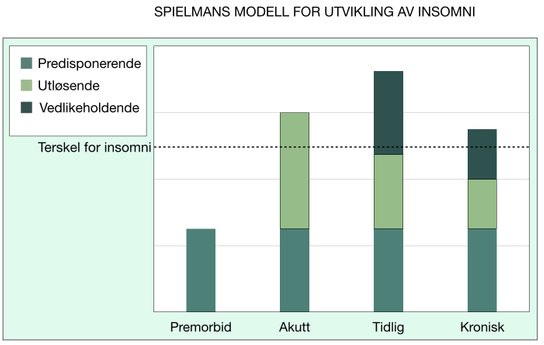
Som Spielmans modell over viser, skaper forsøkene på å forebygge og håndtere søvnproblemene etter hvert sine egne problemer, som igjen vedlikeholder søvnløsheten, ut av den akutte fasen og videre mot kronisk insomni.
Når sovesituasjonen først har blitt assosiert med annet enn søvn er det fort gjort at stimulus-responsforholdet utvikler seg ytterligere i negativ retning. Et evt. misforhold mellom søvnmulighetene og søvnpotensialet bidrar til dette via at risikoen for at man er mer våken mens man prøver å sove øker jo mer man tilbringer tid i sengen. Dette forstyrrer ytterligere stimulus kontroll, særlig hvis man irriterer seg, bekymrer, jobber eller planlegger mens man ligger i sengen. Stimulus kontroll vil også forringes hvis man sover andre steder enn i sengen eller hvis man bruker sengen til å slappe av og hvile seg. For mange skjer dette ufrivillig, f.eks. ved at man sovner mens man sitter eller ligger i sofaen, mens man legger barna eller lignende.
Soving på andre tidspunkter enn den foretrukne søvnperioden forvirrer den indre, biologiske klokken vår. Cirkadiske rytmer som er ute av takt med de foretrukne periodene for våkenhet og søvn kan sammenlignes med å forflytte seg mellom tidssoner. Dette fører til at de indre, biologiske rytmene våre ikke lengre passer med døgnrytmen, og det blir vanskelig for oss å holde oss våkne om dagen og vanskelig å sove om natten.
I tillegg reduserer mange aktiviteten på dagtig. På den ene siden kan dette gjøre at man går glipp av lystbetonte aktiviteter og muligheter til å avkrefte negative tanker om at søvnløsheten har gjort at man ikke behersker eller kan ha glede av aktivitetene. På den andre siden har aktivitetsreduksjon en direkte effekt på den mengden søvntrykk, altså søvnbehovet vårt, før natten. Dette det sannsynligheten for å sovne fort og å sove godt og sammenhengende enda lavere.
De komplekse sammenhengene mellom den biologiske klokken og søvntrykket ble beskrevet av Borbély i 1982 i hans to-faktor homeostasismodell.
I Borbélys modell beskrives vår evne til å sove, som avhengig forholdet mellom to faktorer: (1) vår aktuelle status i de cirkadiske rytmenes syklus mellom høy og lav aktivering og (2) behovet for søvn, som vi har opparbeidet i kraft av aktivitetsnivå og belastning i løpet av dagen samt hvor lang tid det har gått siden sist vi sov (søvntrykk). Statusen til enhver tid i løpet av døgnet illustreres av hvor høyt oppe den korresponderende grafen er på tidspunktet. Som regel er den cirkadiske aktiveringen (grønn, stiplet linje) på sitt laveste omkring klokken 4-5 om natten og på sitt høyeste ved 4-5 tiden på dagen. Det homestatiske søvntrykket (blå, hel linje) øker på sin side gjennom dagen, med mindre noe av det utlignes ved å sove før natten.
Differansen mellom statusen i disse to systemene avgjør evnen vår til å sovne og til å opprettholde søvnen.
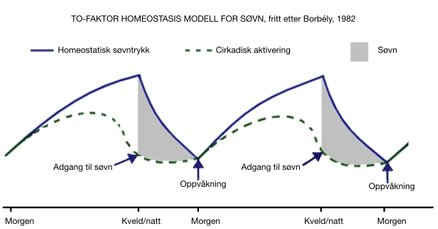
Borbély foreslo to-faktor homeostasismodellen i 1982. Den gangen ble de to prosessene i modellen oppfattet som uavhengige av hverandre og at endringer i den ene derfor ikke ville påvirke den andre. Siden har forskning avdekket at forskjellen mellom topp- og bunnpunkt i de cirkadiske svingningene blir mindre når det søvntrykket er høyt og øker når søvntrykket er lavt.
Motsatt ser det også ut som om forlenget våkenhet og dermed økt cirkadiske utslag øker søvntrykket. I tillegg tillater dette en raskere utligning av dette søvntrykket om natten ved at vi kommer raskere ned i og tilbringer mer tid i de dypere, restorative søvnfasene. Noe tyder dog også på at dette er avhengig av tidspunktet på dagen vi sovner, så søvn som i mindre grad passer med de cirkadiske rytmene ikke nødvendigvis vil gi samme uthvilthet.
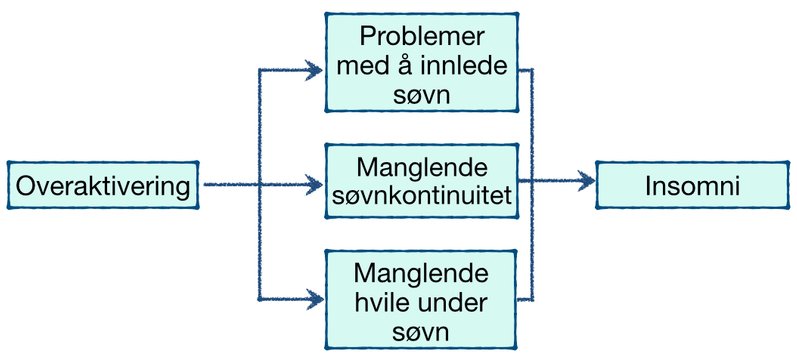
Vi vet også nå at selv ved tilstrekkelig søvntrykk og god timing i forhold til de cirkadiske rytmene kan innsovningen og opprettholdelse av søvnen forstyrres av høy kroppslig og kognitiv aktivering i selve sovesituasjonen. Moderne anskuelser av årsakene legger da også mye vekt nettopp på både generell og situasjonell overaktivering.
I den mest basale, fysiologiske forståelsen av insomni anses søvnløsheten som direkte forårsaket av økt aktivering før eller under den foretrukne søvnperioden og at denne økte aktiveringen umuliggjør god søvn. Denne forklaringen er noe fornklet og overser da også at samspillet mellom økt stress og dårlig søvn går begge veier - ikke bare fra stress til dårlig søvn.
For noen, der søvnløsheten er forårsaket av et konstant økt stressnivå, kan modellen likevel illustrere sammenhengene ganske godt.
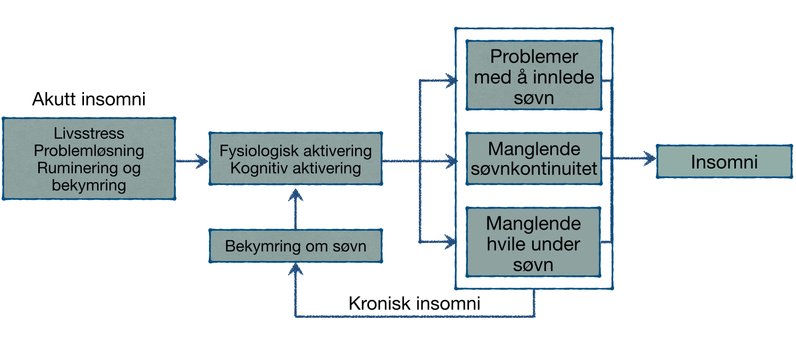
Forhøyet aktivering er en viktig bestanddel også i den grunnleggende kognitive modellen for insomni. I motsetning til i den fysiologiske modellen legges det vekt på at stress og angst forårsaker det kognitive og kroppslige stressnivået som utløser søvnløse netter og vedlikeholder den kroniske insomnien.
I den akutte fasen av insomnien antar modellen at man på bakgrunn av stressfulle livshendelser alene eller “hjulpet” av personlighetstrekk som nevrotisisme og negativ affektivitet, reagerer negativt og med kraftig økt fysiologisk og kognitiv aktivering.
Samtidig utløser livsstresset i seg selv og den dårlige søvnen økt forsøk på problemløsning. Noe av problemløsningen kan være hensiktsmessig, men mange forsøk på å kompensere for tapt eller dårlig søvn fører bare til enda større problemer med søvnen på sikt.
Etter hvert glir da også konstruktivt problemfokus og effektiv problemløsning ofte over i bekymring og grubling. Dette kan ytterligere forstyrre søvnen og også utløse et nytt lag av bekymring knyttet til søvnen i seg selv. Denne bekymringen kan deretter bli en selvstendig bidragsyter til den fysiologiske og kognitive aktiveringen som igjen vedlikeholder den kroniske søvnløsheten.
I 2002 foreslo AG Harvey en mer omfattende og nyansert måte å forstå årsakssammenhengene i en oppdatert kognitiv modell.
Blant disse funnene er at de som utvikler langvarig insomni (1) ofte kjennetegnes av et sterkt fokus på søvn og en høy grad av overvåkning av symptomer på søvnløshet, (2) overvurderer de negative effektene på dagtid, og (3) benytter seg av mer uhensiktsmessige kompensatoriske strategier.
De nye bidragene er farget i en mørkere farge i modellen under. De nye elementene i modellen har senere har blitt bekreftet i mange studier.
De kanskje viktigste mekanismene som modellen er beskriver er effekten av selektiv oppmerksomhet og monitorering.
Mange søvnløse holder øye med både inde og ytre faktorer som potensielt kan true søvnen deres. Den indre overvåkningen omfatter ofte kognitive faktorer ved f.eks. å teste hvor oppmerksom man er, om man kan huske normalt eller om man tenker like fort som normalt, mens den ytre overvåkningen gjerne innbefatter kontroll av omgivelsene ved f.eks. å sjekke om det er forstyrrende lys eller lyder.
Samtidig skjer den en sensitivering til disse indre og ytre faktorene. Det vil si at det skal mindre til før denn type stimuli kommer inn i bevisstheten og blit forstyrrende. Dette senker terskelen for at de oppdages også når det ikke i utgangspunktet letes etter dem.
Den samlede effekten av dette er at det er lang mer sannsynlig at man vil oppdage potensielle trusler mot søvnen, hvilket igjen øker kognitiv og fysiologisk aktivering. Den økte aktiveringen gir i sin tur ytterligere insitament til monitorering samtidig som den direkte forstyrrer innsovning og gir dårligere søvnkvalitet.
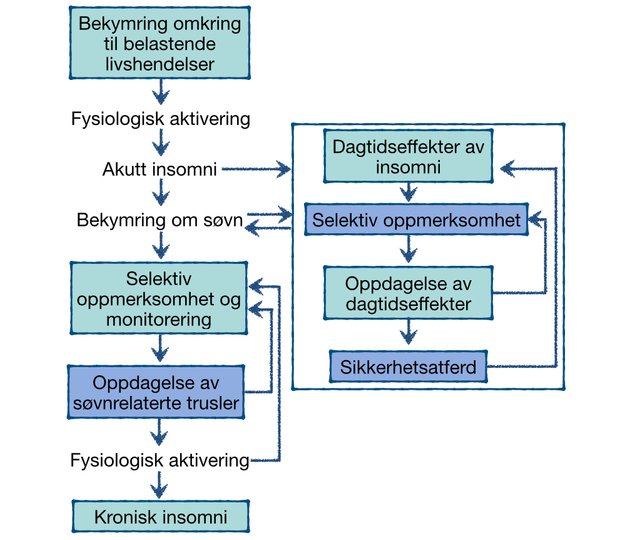
På tilsvarende vis medfører bekymring omkring søvnen økt sensitivitet, oppmerksomhet og monitorering av konsekvensene av dårlig og manglende søvn. Dette øker igjen sannsynligheten for at man oppdager disse i tillegg til normale tilfeller av søvnighet, trøtthet, oppmerksomhets- og hukommelsesfeil, som ville ha inntruffet også under normale omstendigheter.
Mange tyr i disse tilfellene til kompensatorisk atferd, eller sikkerhetsatferd, i et forsøk på å kontrollere og minimere konsekvensene av søvnløsheten. Alminnelig forekommende sikkerhetsatferd er å unngå mentalt krevende oppgaver, avlyse eller forkorte sosiale eller fysisk krevende aktiviteter og å hvile mer.
De siste og mest oppdaterte evidensbaserte modellene søvnløshet legger mer vekt direkte på atferd og dennes automatiske effekt på sentralnervesystemet. I nyere nevrokognitive modeller for insomni antar man at både de kognitive og atferdsmessige faktorene er viktige for utviklingen av akutt (kortvarig) insomni, men at kronisk (langvarig) insomni bør forstås som en forstyrrelse av sentralnervesystemets funksjon, som delvist er forårsaket av uhensiktsmessig kompensatorisk atferd i seg selv, men atferden effekt på stimulus kontroll via klassisk betingning.
Ingen av modellene klarer å forklare alle forskningsfunn eller å inndra alle årsaksfaktorene. Det beste beviset på at de likevel klarer å innkapsle det viktigste faktorene og mekanismene er at behandling som bygger på disse modellene har vist seg å være veldig effektiv.
Det har da også vist seg at kognitiv terapi alene ikke har den store effekt på insomni generelt, men at kognitive elementer likevel er viktige i en undergruppe av søvnløse. De mest effektive metodene er, som forventet, rettet mot å endre søvnrelatert atferd via stimulus kontroll, søvnrestriksjon og søvnhygiene. Disse har også vist seg klart mest effektive når de anvendes samlet i kognitiv atferdsterapi for insomni (KAT-I).
Til tross for at søvnproblemer er en av de vanligste psykiske lidelsene er dessverre evidensbasert forståelse og behandling lite utbredt. Søvnløshet er antakelig en av de lidelsene der andelen som mottar den anbefalte og mest effektive behandlingen er lavest.
I internasjonale undersøkelser av praksis hos fastleger er gjennomgående hypnotisk medisin og søvnhygiene de mest benyttede behandlingsmetodene. I et studie av Moss, Lachowski og Carney offentliggjort i The Behavior Therapist i 2013 fant de f.eks. at 88 % brukte søvnhygiene, 63 % medisin og 44 % avslapningsøvelser. I tillegg trodde 80 % av legene at søvnhygiene er effektiv som såkalt monoterapi, altså som behandling alene. Dette er dessverre feil. For ordens skyld kan det nevnes at avslapningsøvelser heller ikke er en effektiv behandling. Ja, og så finnes det heller ikke noe vitenskapelig belegg for å tro at det hjelper å telle sauer.
For plutselige og kortvarige søvnproblemer kan medisinsk behandling med hypnotika være effektiv. De vanligste har vært benzodiazepiner, som apodorm, flunipam og rohypnol, men i de senere år har benzodiazepinliknende legemidler som stilnoct, Imovane og zopiklon overtatt som de mest populære. Medikamentene kan anvendes i opp til tre uker, men bør ikke brukes i lengre perioder. Dette skyldes at det fort oppbygges toleranse når de brukes regelmessig, som fører til at effekten avtar.
I tillegg bør denne gruppen preparater ikke benyttes hvis søvnproblemene har stått på i mer enn 3 måneder. Da regnes søvnproblemene som kroniske og det er usannsynlig at de er forårsaket av en midlertidig og forbigående belastning eller krise.
Benzodiazepiner og liknende preparater behandler ikke de underliggende årsakene til søvnløsheten og de fleste vil derfor oppleve at søvnen er like dårlig eller dårligere etter endt behandling av kronisk insomni.
Melatoninpreparater brukes nå også hyppig, særlig til barn og unge. Disse preparatene selges under forskjellige navn, blant annet circadin og melatonin. Melatoninbehandling er enda ikke særlig godt undersøkt, heller ikke for voksne, som har vært gjenstand for langt de fleste studiene.
De nyeste tilgjengelige metastudiene oppsummerer forskningen som usikker på grunn av stor overvekt av studier av lav kvalitet, men påpeker at en del opplever noe bedre søvnkvalitet og noe kortere søvnlatens og reduksjon i tiden de er våkne om natten. Samtidig viser studiene lite bivirkninger ved behandlingen.
Anbefalt førstevalgsbehandling for søvnløshet både i Norge og internasjonalt er kognitiv atferdsterapi for insomni. KAT-I er en veldig effektiv behandling og i gjennomsnitt oppnås 50 % reduksjon i symptomer i den akutte behandlingsfasen. Etterfølgende, og til og med i lang tid etter at behandlingen er avsluttet, har man i i oppfølgingsstudier på opp til 24 måneder sett at de som har gjennomgått behandlingen fortsetter med å få bedre og bedre søvn.
Hvis sikkerhetsatferd og andre atferdsmessige kompensatoriske strategier alene var ansvarlige for søvnløsheten, skulle man ikke tro at man fortsatt ville se betydelige forbedringer etter at den akutte behandlingsfasen er avsluttet.
De forskningsmessige funnene tyder derfor på på at det atferdsmessige regimet som inngår i KAT-I både treffer godt i forhold til atferden som vedlikeholder søvnløsheten, men også gjenoppretter og forsterker en betinget assosiasjon mellom sovesituasjonen og stadig lavere nivåer av aktivering. Når disse blir lavere blir det lettere å sovne, man får færre og kortere oppvåkninger og søvnkvaliteten blir bedre, så man våkner mer og mer uthvilt.Tilsynelatende kommer altså deler av effekten av KAT-I fra at den innlærte, klassisk betingede våkenhetsresponsen, som man ser hos mange med søvnløshet, blir reversert og at den naturlige søvnighetsresponsen venner tilbake. Dette illustreres av 4-faktormodellen for insomni, som utvider Spielmans modell ved å inkorporere effekten av behandling.
Den første komponenten av god KAT-I behandling er psykoedukasjon, altså forskningsbasert, relevant informasjon om hva insomni er, hvor ofte det forekommer, i hvilke sammenhenger man oftest får søvnproblemer, de vanligste konsekvensene og også hva som oftest forårsaker søvnløshet. Med andre ord er mye av det du allerede har lest en viktig del av behandlingen, fordi det er med på å korrigere feilaktige oppfattelser av ens søvn og peke på mekanismer som ofte er med på å lure oss.
Psykoedukasjon fungerer best når det tar utgangspunkt i den enkeltes symptomer og situasjon, men ofte vil denne involvere den nevrokognitive modellen for søvnløshet. Det er f.eks. veldig vanlig at søvnløse personer overvurderer tiden de er våkne og undervurderer hvor lenge de sover. Den nevrokognitive modellen baserer seg på forskning som har vist at søvnløse har en høyere aktivitet i korteks under innsovning og søvn som ikke er REM-søvn (REM står for Rapid Eye Movement, eller altså raske øyebevegelser, som kjennetegner én av søvnfasene våre). Den økte kortikale aktiviteten fører til økt sensorisk prosessering, som både gjør det mer sannsynlig at forskjellige typer sensoriske stimuli kan forstyrre søvnen, men også at hjernen i større grad bearbeider informasjon mens vi sover.
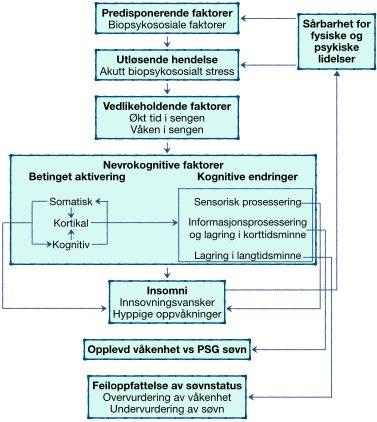
Dette er uheldig fordi et viktig holdepunktet for oss mennesker for å vurdere om vi har sovet eller ikke er om vi har vært ubevist om hendelser i perioden. Det er faktisk normalt at alle mennesker er våkne en kort periode omkring hver halvannen time, hvilket er sammenfallende med én bolk i de flestes søvnsyklus. I likhet med perioden rett før søvnen og under søvnen huskes ikke dette neste morgen. Personer med insomni har derimot en tendens til å huske hendelser fra alle disse tidspunktene på grunn av den økte korteksaktiviteten. Dette kan også forklare hvorfor man gjennomgående finner personer med søvnløser subjektivt opplever at de har sovet mindre enn det man objektivt kan måle ved polysomnografi.
Den nevrokognitive modellen er til en viss grad også i motsetning til tradisjonelle kognitive modeller for insomni. Spesifikt følger det av modellen at personer med langvarig søvnløshet ikke er våkne fordi de bekymrer seg om søvn, men at de bekymrer om søvn fordi de er våkne. Årsakssammenhengen er altså snudd på hodet i forhold til de tradisjonelle kognitive teoriene som så grubling og bekymring som årsaken til søvnløsheten og ikke konsekvenser av den. Dette er også årsaken til at man i evidensbasert KAT-I i utgangspunktet stort sett først fokuserer på å endre atferden som opprettholder insomnien og deretter fokuserer på evt. gjenværende ruminering og angst.
Utgangspunktet for det individuelt skreddersydde atferdsregimet i KAT-I er daglige registreringer av subjektivt opplevd søvn i en såkalt søvndagbok. Avhengig av den kliniske presentasjonen av søvnløsheten, f.eks. bruk av medisiner, eller evt. avvik fra den typiske hverdagen, fullføres dagboken først i 1 eller 2 uker før man starter behandlingen. Legen eller psykologen anvender deretter de registrerte dataene til differensialdiagnostikk vurdering, til å vurdere om det evt. er sannsynlig at behandlingselementer utover KAT-I kan være anbefalt, og til å beregne gjennomsnitt for søvnlatens, oppvåkningstidspunkt, tid i sengen, søvntid, søvneffektivitet og opplevd søvnkvalitet.
På bakgrunn av denne undersøkelsen igangsettes en rekke behandlingselementer samtidig i samarbeid med klienten. Disse omfatter (1) retningslinjer for atferdsendringer for å bedre stimulus kontroll via både klassisk og operant betingning, (2) bevissthet omkring og reduksjon av overaktivering, (3) regulering av cirkadiske rytmer og homeostatisk søvntrykk via søvnplanlegging og søvnrestriksjon, og (4) forbedring av vaner og fysisk miljø som har en generell affekt på sannsynligheten for god søvn via søvnhygiene. Etter hvert kombineres disse i en del tilfeller med kognitiv terapi, hvis angst eller spesifikke tankemønstre er medvirkende til kognitiv og somatisk aktivering i sovesituasjonen eller gjør det vanskelig å følge atferdsregimet.
Mellom hver sesjon føres det fortsatt søvndagbok, så utviklingen av søvnen kan følges uke for uke og man kan snakke hvordan evt. problemer underveis kan forstås og håndteres. På bakgrunn av de registrerte dataene endres søvnrestriksjonen, så tiden i sengen gradvis trappes opp inntil man finner den enkeltes optimale søvnlengden.
Omkring 80 % opplever betydelig bedring eller helt å være kvitt søvnløsheten etter 5 sesjoner. I den siste samtalen gjennomføres tilbakefallsforebyggelse, der det fokuseres på hvordan ny læring
og nye vaner kan videreføres, hvordan man kan håndtere f.eks. skiftarbeid, bruk for powernaps eller lignende og når og hvordan man skal reagere ved evt. tegn på tilbakefall.
ORGANISASJONSNUMMER.: 928 654 613
Copyright © Med enerett